市立札幌病院公式ホームページ > 診療科・部門 > 診療科 > 腎臓内科
ここから本文です。
更新日:2026年2月2日
腎臓内科
腎臓内科について
当科では、ネフローゼ症候群・糸球体腎炎の診断と治療、急性腎不全、慢性腎臓病(chronic kidney disease: CKD)、電解質異常・高尿酸血症の治療に積極的に取り組んでいます。腎生検を含む診断やさまざまな治療が可能です。
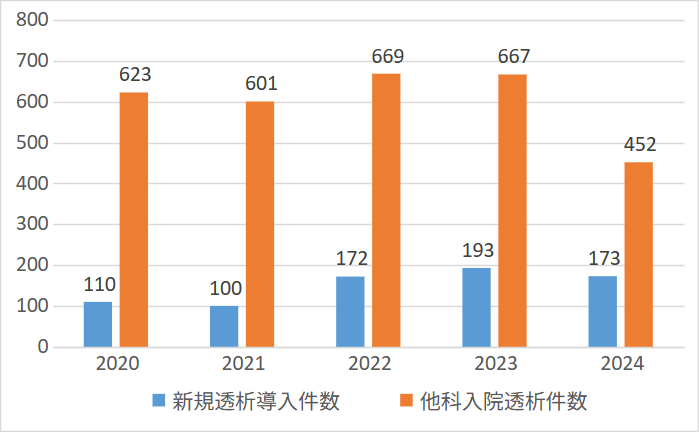
腎代替療法に関しては、血液透析、腹膜透析の治療を行っています。透析導入を要する患者さんを年間100~170名担当しており、道内で有数の規模です。急性期病院として、透析患者さんが手術や検査目的にて各科に入院された際の透析を行っており、年間600~700例と、合併症をもった透析患者さんの透析に豊富な経験を積んでいます。腹膜透析の導入や外来診療も行っています。腎臓移植外科とともに生体腎移植・献腎移植に取り組み、その前後の内科的管理や透析治療を担当しています。
基本方針
患者さんの病態に応じて、最新かつ最良の治療を提供し、地域の皆様に信頼される診療科を目指します。
こんな疾患を診ています
腎炎・ネフローゼ症候群
CKDは学校検尿や検診の尿異常で早期発見できることも多く、その時点で受診され、精査できれば、腎機能低下に至る前に治療することができます。また、急激に発症する疾患もありますが、その場合もできるだけ早く診断し治療に取りかかることが重要です。腎生検を行った症例は、腎組織に造詣の深い病理診断科とのカンファレンスを行い、診断・予後・治療方針について検討し治療に役立てています。特に日本人の慢性糸球体腎炎に最も多いIgA腎症の診療にも力を入れています。また、小児期に腎臓病を発症した患者様が成人になり、小児科から内科に移るタイミングをはかるのはなかなか難しいこととされていますが、このような移行医療についてもお引き受けしています。
安定した方については、それ以降の治療あるいは経過観察を一般の医療機関にお願いし、病診連携させていただいおります。
慢性腎臓病(CKD)診療
慢性期に入ったCKD症例はかかりつけ医の先生方と連携しながら腎機能悪化を遅らせる治療を目指します。近年、新規治療薬も加わり、治療の選択肢も増えてきました。
病棟では、腎不全教育入院を行っています。このたび、腎不全教育のしおりを全面改定し、医師・看護師・栄養科・リハビシテーション科・薬剤部などの多職種が関われるような仕組みづくりをいたしました。また近年、腎臓リハビリテーションが注目されていますが、リハビリテーション科の協力を得て、入院中の廃用予防のみならず、自宅に帰っても続けられるようなプログラムの提案なども行なっています。
さまざまな治療を行なっても、腎代替療法を検討せざるを得ない段階に進む患者様もおられます。当科では外来での医師による診療や情報提供のほかに、2021年に透析室スタッフと移植コーディネーターが中心となって行う腎代替療法選択外来を開設いたしました。血液透析のみならず、腹膜透析、腎移植・保存的腎臓療法などについて、その方にとってなにが最良かを一緒に考えていきます。CKDステージG4のタイミングで腎代替療法選択外来を受けていただくことをお勧めしています。
腎代替療法
血液透析・腹膜透析を当科で、腎移植は腎臓移植外科、ブラッドアクセス(シャントなど)は心臓血管外科が担当しています。
当院の透析室は、看護師、臨床工学科とともに、血液透析療法を初めて受けられる方、急性腎不全や他科に入院して治療を受けられる入院患者さんの透析治療を行なっています。また、当院の治療が終了後の維持血液透析は、お住まいに近い透析病院・クリニックや入院透析のできる病院の先生方にお願いしています。
当院は腎移植に力を入れており、透析を経ずに腎移植を行う先行的腎移植も多く行われています。そのためには、早めの情報提供、適切な内科管理が重要となり、腎臓移植外科と協力して、腎移植に向けた内科的管理も行っています。腹膜透析の導入・維持管理も行っています。
電解質異常、痛風・高尿酸血圧
電解質異常・痛風・高尿酸血症についても当科外来で承ります。精査加療を行い、安定した状態であれば近医一般内科での加療をお願いしています。
こんな症状・所見を診ています
【健診などでの尿異常(蛋白と潜血)】
職場や学校の健康診断、あるいは医療機関を受診して採った尿検査で、蛋白や潜血(血尿)が陽性だった場合、腎や尿路系の異常の有無について精査が必要になります。
尿蛋白が陽性なら、潜血の有無に関わらず腎(糸球体)疾患の存在が示唆されます。IgA腎症などの慢性糸球体腎炎、糖尿病性腎症や動脈硬化が原因の腎硬化症などです。
尿潜血のみが陽性なら、下部尿路の異常や軽症の腎炎が考えられます。まずは泌尿器科での精査が必要で、そちらが問題なければ経過観察として良い場合が多いです。


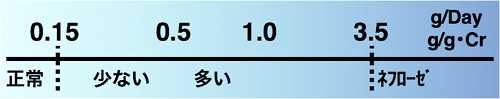
尿蛋白がどれだけ出ているかは腎疾患の重症度の指標になります。
一般的な検尿の「蛋白」は(—)から(3+)で表され、下記のように濃度に対応しています。

水分を沢山摂ると尿も多く出ますが薄くなり、逆にあまり摂らないと尿が少なく濃くなります。同じくらいの量の蛋白が出ていても、尿が濃くなったり薄くなったりすると、その時によって (−)になったり(2+)になったりして、なかなか正確な評価ができないという事になります。
本来であれば尿をずっと貯めて、一日に出る尿蛋白の量を測らなければなりません。ただすべての尿を貯める事は難しく、なおかつ外来診療では不可能です。
実際には来院時に採った尿の蛋白濃度とクレアチニン濃度を測定する事によって、一日尿蛋白排泄量の近似値である「グラム・クレアチニン値」を算出し評価しています。

一般的に尿蛋白定量の正常値は0.15g/Day以下とされています。0.5g/Day以下であれば比較的少ないと考えてよいです。1.0g/Day以上は明らかに多く精査の対象となり得ます。3.5g/Day以上になるとネフローゼ症候群になっている可能性があります。
尿を遠心分離器にかけて取り出した固形成分「沈渣」(ちんさ)を、顕微鏡で観察すると赤血球や白血球、細胞や結晶等が見られます。
血尿の程度を数値化するのはなかなか難しいのですが、一般的には沈渣を観察して見られる赤血球の数で表す事になっています。

【腎機能障害・低下】
「腎機能」とは腎が老廃物や毒素を尿として排泄する能力をいいます。
その検査値の代表が尿素窒素(BUN)と血清クレアチニン値(Cr)です。特に血清クレアチニン値はもっともよく用いられる腎機能の指標です。
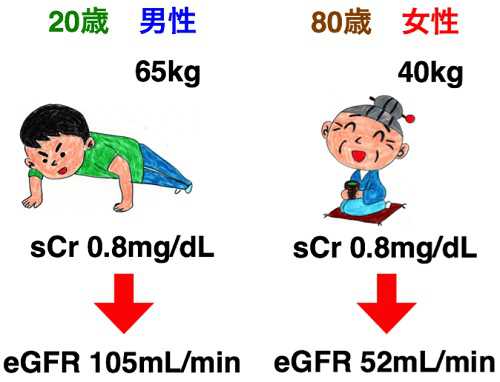
そもそもクレアチニンという物質は筋肉からの老廃物であり、その人の筋肉の量が反映されるため、それによって標準値が異なります。同じ腎機能でもがっちりした若い男性では高値となり、小柄な高齢の女性の場合は低値となります。これが他の検査データとの決定的な違いです。
一般的な血清クレアチニン値の正常範囲は「0.4~0.9mg/dL」とされていますが、これはかなり大雑把に定められたものです。腎機能を評価するためには年齢や性別、体格を考慮して解釈する必要があります。
もう少し分かりやすく腎機能を表す事ができないものでしょうか?
腎機能そのものは糸球体濾過量(GFR)という指標で表す事ができますが、これを実際に測定する事はたいへん難しいものです。
eGFR(推算GFR)は、過去の膨大なデータを元に、血清クレアチニン値を測る事によって年齢と性別からおよそのGFRを計算で出せるようにしたものです。コンピュータでなければ計算できないような式ですが、電子カルテシステムでは自動で値が出せるようになっています。
健康な成人のGFRはちょうど正常が100ml/min前後となっています。したがってeGFRを見れば「腎機能が正常値の何%なのか」を知る事ができます。

【浮腫(むくみ)】

一般的に全身に拡がる浮腫は内科的疾患が原因と考えられます。そのような浮腫の原因の代表として、腎疾患(腎不全・ネフローゼ)、心不全、肝硬変・肝不全が挙げられます。
身体に塩水が貯まった状態になるため、浮腫が重症になってくれば体重が増加してきます。
一方、局所的な浮腫はその部位の血液やリンパ液の流れが滞る事によって起こります。
こんな疾患を診ています
【慢性腎臓病(CKD)・慢性腎不全】
腎臓病の病名(診断名)は分かりづらく、ひとりの患者さんに対して2つや3つの病名が付く事が稀ではありません。また、最初に付いた病名が、病状の進行、悪化によっていつの間にか別の病名に変わってしまう事もあり得ます。
「IgA腎症」など原疾患が病名になったり、「慢性腎不全」などいわば腎機能が悪化した結果が病名になったりする事があるのです。これはわれわれ医師でもかなりややこしいものだと思っています。一般の方や専門外の医師、医療スタッフにも分かりやすくするために「慢性腎臓病(CKD)」という概念が作られました。
CKDは蛋白尿などの「腎臓の障害」もしくは「GFRが60ml/min未満の腎機能低下」が「3か月以上持続」するものと定義されています。つまり、尿蛋白が出ていたり腎機能が悪かったりすれば、みんなCKDといってしまって良いのです。
CKDは腎機能に応じて重症度別にランク分けされます。血清クレアチニン値からeGFRを割り出す事により、軽症の「G1」から重症の「G5」まで分類されます。新しいCKD分類では、さらに糖尿病の有無や尿蛋白の程度によって「A1」から「A3」に分けられるようになりました。
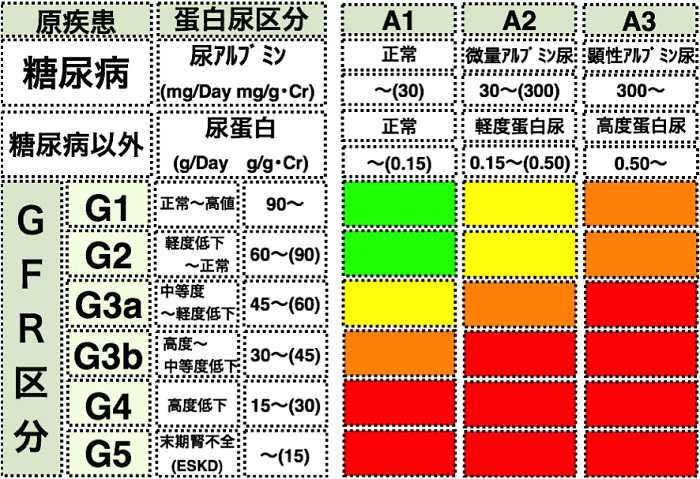
CKDが進行し悪化すると末期腎不全となり透析治療や腎移植が必要になります。またそれだけではなく、近年はCKDが狭心症・心筋梗塞、心不全、脳卒中などの心血管疾患の重大な原因となり得るという事が、改めて強調されるようになりました。
新しいCKD分類では、そういったリスクの程度がひと目で分かるよう、「緑<黄<橙<赤」と色分けして表されています。
【慢性糸球体腎炎・IgA腎症】
慢性糸球体腎炎というのは、いつの間にか尿に蛋白や潜血が出るようになって、いつの間にか腎機能が悪化するという、考えようによっては恐ろしい疾患です。
基本的に自覚症状がない疾患なので、健康診断やたまたま受けた尿検査で引っかかって診断に至る事が多く見られます。放置して運悪く進行し腎機能が悪化すれば慢性腎不全になり、最悪の場合透析や移植が必要な状態になってしまいます。
尿蛋白が多かったり血尿の程度が強かったりなど、将来進行・悪化が予測されるものに対しては、腎に直接針を刺して組織を採って調べる「腎生検」の対象になります。


そしてこの中で日本人に多くみられるのが「IgA腎症」です。
初期は尿潜血陽性のみの事が多いのですが、進行すれば尿蛋白も出て更に増えるようになります。また風邪を引いた後などに「肉眼的血尿」といって突然茶色っぽい尿が出てくることがあります。
この疾患は扁桃腺炎など何らかの原因で、異常な免疫グロブリン(IgA)が産生され、それが腎の糸球体にくっ付いて組織が破壊される事によって起こると考えられています。
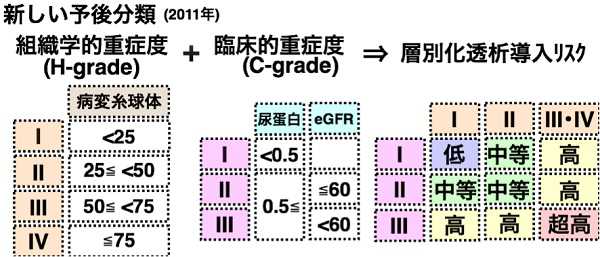
臨床所見(尿蛋白と腎機能)と病理所見(腎生検での病変糸球体の割合)を組み合わせて分類する事により透析導入リスクをランク分けします。
将来的に進行、悪化が見込まれる症例には積極的治療がなされます。耳鼻咽喉科で口蓋扁桃の摘出手術を受け、その後余計な免疫を抑えるためにステロイドという薬剤を使います。
一般的には入院しパルス療法として大量の薬剤を点滴で投与し、さらに数個の錠剤を徐々に減らしながら約1年間内服する治療が行われています。病気が治まったり落ち着いたり、あるいは進行が遅くなったりすることが期待できます。
既に進行し腎機能がある程度悪化してしまった症例に対しては、CKDとしての保存的治療を行う事で現状維持を目指します。
【糖尿病性腎症】
糖尿病の3大合併症は「眼」、「神経」とそして「腎臓」に現れます。
糖尿病になり血糖や血圧のコントロールが悪い状態が続くと、5〜10年程で尿蛋白が出るようになり、その後重症ならネフローゼ症候群となって浮腫が出たり腎機能が悪化して慢性腎不全に陥ったりする事があります。
これが糖尿病性腎症で、現在は透析治療が導入される患者の原疾患として第1位、全体の半数を占めるようになりました。
糖尿病の患者さんで尿蛋白が出てきた場合、眼の合併症・糖尿病性網膜症が存在していれば糖尿病性腎症も起こっていると考えられます。
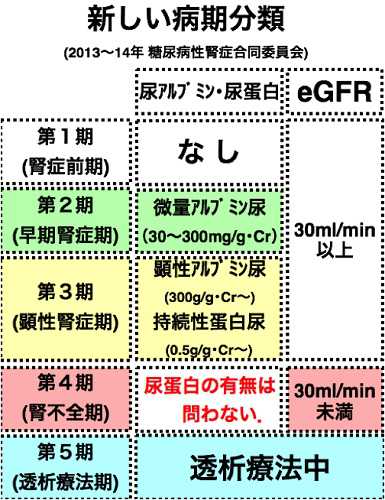
糖尿病性腎症も進行の度合いに応じて病期分類としてランク分けされています。
進行を阻止するためには、血糖や血圧のコントロールが重要であり、塩分や蛋白などの制限で食事療法を徹底する必要があります。
【ネフローゼ症候群】
尿蛋白が大量に出て血液中の蛋白質の濃度が減少し、浮腫や脂質異常症(コレステロールの増加)をきたすものを総称してネフローゼ症候群といいます。
「症候群」なのでひとつの病気を示すものではなく、原因となる疾患にはさまざまなものがあります。


他に原因となる疾患がなく腎臓単独で起こるものを「原発性」といい、微小変化群や膜性腎症といった疾患が挙げられます。また糖尿病性腎症や全身性エリテマトーデス(SLE)という膠原病によるループス腎炎など、全身性の病気が原因になる場合もあります。
原則腎生検を行い、可能な限りネフローゼ症候群の原疾患を調べたうえで治療方針を立てる事になります。
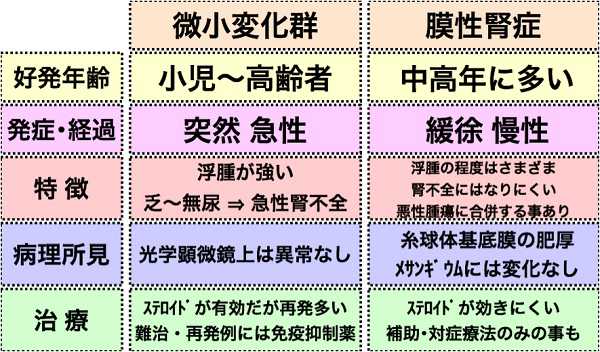
微小変化群の場合は、急激に浮腫が出現し体重が増加する事によって医療機関を受診し診断に至るケースが多く見られます。ステロイドがよく効くのですが、減量に伴い再発を繰り返す事も多く、その場合は治療に難渋します。
膜性腎症は中高年に多く、発症、進行が緩やかです。いつの間にかだんだんむくみが出て体重が増えてきたという事が多いです。原発性のものと、悪性腫瘍(癌)や膠原病が原因となって起こる二次性のものがあり、そちらについても検索が必要になります。
ネフローゼ症候群を引き起こした元の病気に対する治療だけではなく、塩分制限や利尿薬などで浮腫をコントロールする必要があります。ネフローゼ症候群自体や治療に用いるステロイドにより、感染や血栓症といった合併症を引き起こす危険性も高くなりますので、それらに対する対策、治療も必要になってきます。
【急速進行性糸球体腎炎】
名前を聞くだけでも恐ろしい感じがする病気です。
比較的頻度は少ないものの、見逃してはならない疾患です。

高齢者で他に原因がはっきりしない進行性の腎不全をみたら、急速進行性糸球体腎炎を疑ってみる必要があります。
炎症反応が強ければ微熱が出ることもあります。
主にMPO-ANCAやPR3-ANCA、抗GBM抗体という特殊な抗体(蛋白質)の存在が原因となって起こります。早期発見、早期治療が重要で、診断や治療が遅れれば比較的早期に末期腎不全へ進行してしまい、透析治療が必要になってしまいます。腎臓以外に肺にも病変ができる事があり、肺胞出血を起こし、血痰が出たり喀血をしたりする危険も出てきます。
そのままでは命に関わる危険性の高い病気であるため、副作用に注意しながらステロイドや免疫抑制薬といった薬で治療をしていきます。
【急性腎不全・急性腎障害(AKI)】
急性腎不全・急性腎障害(AKI)は、急激に腎臓の機能が悪化した状態を指します。原因によって対処が違ってくるので、その診断が重要になります。
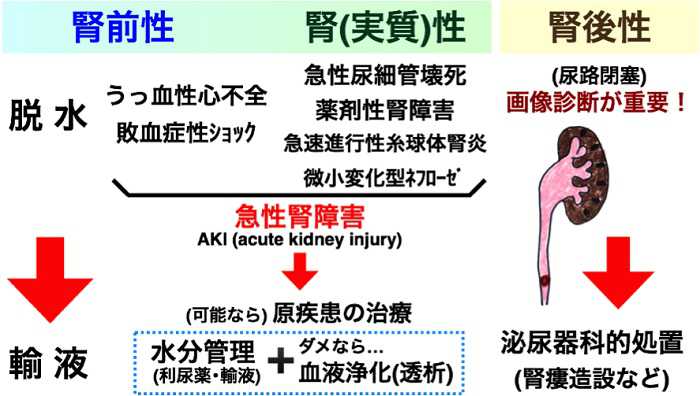
重症の感染症や発熱や下痢などの脱水、心不全など強いダメージが加わり腎臓への血流が少なくなる事で起こる「腎前性」、鎮痛薬などの薬剤や急速進行性腎炎などで腎が直接障害を受ける「腎性」、尿路結石や腫瘍、前立腺肥大症などで尿路の通過障害が起こる「腎後性」に分けられます。
重症の場合は一時的に透析治療が必要になります。急性腎不全の状態を乗り切れば、透析治療から離脱する事ができます。
一方病状が回復せず長期化すれば、そのまま慢性腎不全へと移行してしまいます。最悪の場合ずっと透析を続けなくてはならなくなる事もあり得ます。
こんな治療を行っています
【血圧の管理】
腎臓が悪ければ血圧が高くなり、さらに血圧が高ければ腎臓が悪くなります。
腎疾患と高血圧は切っても切れない縁で、腎疾患の治療を行う上で血圧のコントロールはどうしても重要になります。
最新の「高血圧治療ガイドライン2014」の降圧目標は以下のようになっています。


近年は電子血圧計が普及し、自宅や職場で気軽に血圧を自分で測定できるようになりました。ただ血圧はそもそも変動するものであり、ガイドラインで一律に降圧目標を定めてもなかなか評価するのが難しいと思われます。
1~2ヶ月に一度医療機関を受診し、緊張した状態で診察室に入って測った血圧は普段の値より高めになる事が多いです。むしろ家で毎日朝晩測るほうが実態を反映していると思われます。上腕で測るタイプの血圧計を使い、朝起床時と夜就寝時、1~2分安静にして静かなところで血圧を測りましょう。
血圧の管理には特に塩分制限が重要となってきます。これが守れていなければいくら降圧薬を使ってもコントロールができません。ただ腎不全が進行してくると血圧も高くなりがちで、沢山の降圧薬を使っても目標を達成するのが難しくなってきます。
【腎疾患の食事療法】
腎不全、透析患者さんの食事療法は、エネルギー(カロリー)を充分に摂り蛋白と塩分を制限するのが基本です。
またカリウムの摂り過ぎに気をつけなければなりません。カリウムは果物・生野菜、いも・豆、乳製品、コーヒー・緑茶、海藻類に多く含まれており、食事の摂取量が多いとてきめんに血清カリウム値が高くなってしまいます。血清カリウム値が上がり過ぎると、命にかかわる不整脈が起きて最悪の場合心停止を来す事があります。
ただし利尿薬を服用している患者さんなどでは、血清カリウム値が低くなる場合もあります。低過ぎても危険なため、食事のカリウム制限を緩める事もあります。

原則として保存期腎不全で水分制限は不要ですが、浮腫が強いときや血液のナトリウム濃度が低いときには制限が必要になる事があります。
透析患者の場合、エネルギー(カロリー)を充分に摂る事については保存期と同じです。蛋白の制限が緩和されますが、血清リンが高値になり骨代謝が異常をきたし動脈石灰化が進んでしまうため、長期的なリンの摂取制限が必要になります。リンは蛋白の中に含まれているので、蛋白制限と重なる部分も多いのですが、その中でも乳製品に特に多く含まれているので摂取を少なくする必要があります。
また透析患者は尿量が減り最終的には尿が出なくなります。塩分だけでなく水分の摂取が多過ぎると、透析間の体重増加が多くなってしまいます。透析での除水量が多くなると、透析中の血圧低下が起こりやすくなり、身体が辛くなるだけでなく危険な状態にもなり得ます。原則一日500~1000mlの水分制限をします。
【腎疾患の薬物療法】

腎疾患の治療において、中心となるのはRA(レニン・アンジオテンシン)系阻害薬であり、特にアンジオテンシン受容体拮抗薬(ARB)が多く使われています。単に血圧を下げるだけでなく尿蛋白を減らして病状の進行、腎機能の悪化を抑制する「腎保護効果」があるといわれています。
ただ腎不全が進行すればRA系阻害薬だけでは充分に血圧をコントロールできなくなり、他にカルシウム拮抗薬など数種類の降圧薬を併用するケースが多くなってきます。
腎性貧血が進めば受診ごとにESA製剤の注射を受ける事になり、鉄分が足りない場合鉄剤で補充します。
腎疾患の場合のむくみ(浮腫)に対してはループ利尿薬を使う事が多いです。
そのほか腎不全で血液が酸性になった場合、アルカリ性に戻すために重曹(炭酸水素ナトリウム)を薬として使用します。
血清カリウム濃度が高い場合、イオン交換樹脂製剤を服用する事があります。
毒素吸着効果がある活性吸着炭は食事と食事の間(食間)に服用する必要がありますが、服用しづらく副作用として便秘に注意が必要です。
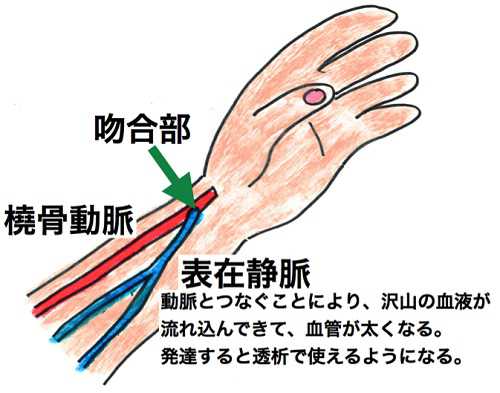
【血液透析とバスキュラアクセス】
血液透析治療を行うためには体外に大量の血液を循環させる必要があります。
透析を受けるために針を刺す血管を「バスキュラアクセス」といいます。近い将来血液透析を受ける事が決まったら、事前にバスキュラアクセスを作る手術を受ける必要があります。当院では心臓血管外科の医師に依頼して手術を行っています。
慢性腎不全の場合であれば、血清クレアチニン値が4〜6mg/dL前後になったらバスキュラアクセス作製を考えなければなりません。
もっとも一般的なバスキュラアクセスが「内シャント」です。これは前腕の動脈の側壁に1本の静脈をつなぐ手術です。非常に細かい作業ですが局所麻酔ででき1〜3時間程度で済みます。通常は利き腕と反対の、あまり使わない方の前腕に作製します。
【血液透析治療導入】
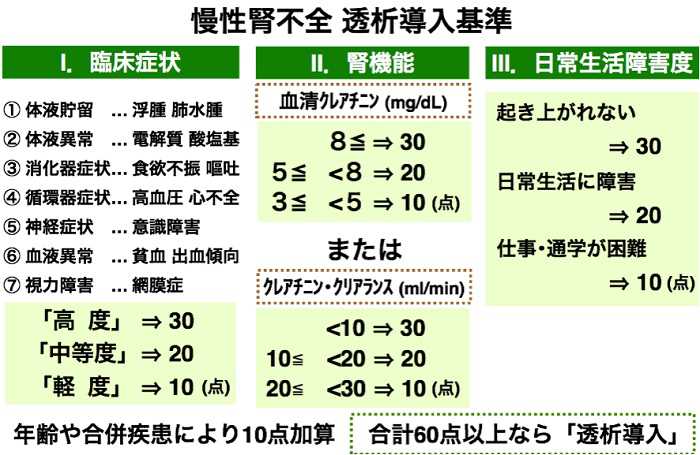
慢性腎不全が進行、悪化した場合や急性腎不全が重症化した場合、尿毒症や浮腫、高カリウム血症などの電解質異常や代謝性アシドーシスが出現し危険な状態になります。
慢性腎不全では、GFRが10ml/min近くになると「腎代替療法」が必要になります。
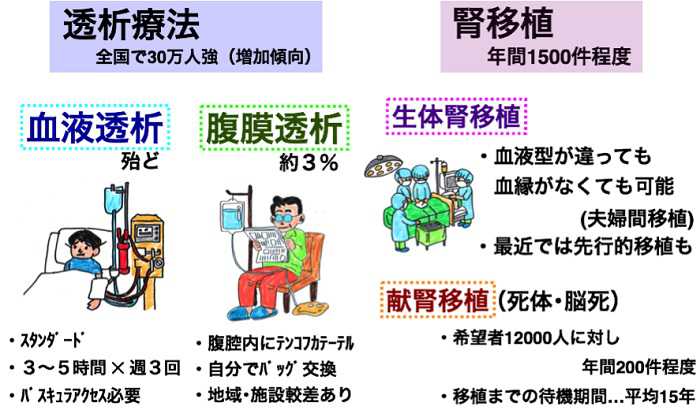
腎代替療法とは、血液透析、腹膜透析と腎移植といった治療方法を指します。これらの治療は「腎臓を治す治療」ではなく「ダメになった腎臓の代わりをしてくれる治療」なので代替療法と呼ばれるのです。
日本全国で透析を受けている方は30万人以上おり、その殆どが血液透析治療となっております。そして新規に透析を始める事を「透析(治療)導入」といい、当院では入院が必要です。
事前にバスキュラアクセスを作製しており、シャント音やスリルに問題がなく針を刺す事が可能な状態であれば、入院してすぐ透析を始められます。
尿毒症になってしまった場合でも透析治療を開始すれば、大抵は1週間以内に殆どの症状が軽快します。元のような体調に戻るのですが、だんだん進行して機能が廃絶していった末期腎不全であれば、以後一生涯透析治療を受け続ける必要があります。
当初は3時間×週3回ですが、透析導入から時間が経ち、尿が少なくなったりデータが悪くなったりすれば3時間半、4時間と徐々に透析の時間を増やしていく事になります。食事に関しては前述したとおりで、透析導入前と違い蛋白制限が緩和されますが、尿が出なくなってくるので水分制限が必要になってきます。
血液検査のデータの見かたもこれまでと少し違ってきて、血清クレアチニン値はそれほど重視しなくても良くなりますが、尿素窒素やカリウム、リン、ヘモグロビンやヘマトクリットなどいろいろな数値を総合的にみていく必要があります。
なお腎移植については腎臓移植外科のページをご参照ください。
【維持透析の入院管理】
透析治療を受けている患者さんにはいろいろな合併症が起こります。
すでに動脈硬化が進んでいるため、心臓や血管の病気を起こしてしまう事が多いです。透析年数が長いと骨や関節にも障害が現れます。糖尿病性腎症の場合、網膜症が悪化したり下肢の皮膚潰瘍、壊疽が生じたりする事もあり得ます。
これらを最小限に食い止めるためにも普段の自己管理がたいへん重要です。
ただ、透析患者さんが他の合併症を起こし、治療を受けるために医療機関に入院しなければならないという事は多いのが実情です。
入院中も普段と同様に透析を続けなければならないのですが、体調が悪かったり手術の前後など非常に安定しない状態だったりするため、その間の透析管理は重要でありまた難しいものです。
当院では原則、普段通院している透析施設で行っている方法と同じような透析条件を組んで治療を行っております。その間患者さんの状態や血圧やデータなどをみて、透析条件や投与している薬剤を調整しています。手術や検査、病状に合わせて曜日や時間を調整する場合もあります。また手術の前後では特殊な抗凝固薬を使って、術中や術後に出血が多くならないように対応しています。

診療実績
令和6年度 入院疾患内訳
| 入院患者内訳 | 件数 | |
|---|---|---|
| 慢性腎臓病 | 末期腎不全* | 204 |
| その他 | 29 | |
| 急性腎不全 |
20 |
|
| ネフローゼ症候群 | 49 | |
| IgA腎症 | 73 | |
| 糸球体腎炎 | 14 | |
| その他 | 112 | |
| 計 | 501 | |
*シャント作成目的入院を含む
令和2年度~令和6年度 透析患者数内訳
私たちが担当しています~担当医紹介~
| 職名 | 氏名 |
専門分野 |
資格等 |
|---|---|---|---|
| 部長 |
島本 真実子 |
腎臓内科学 |
日本内科学会認定医・総合内科専門医・指導医 日本腎臓学会専門医・指導医 日本透析医学会専門医・指導医 日本臨床腎移植学会腎臓移植認定医 日本移植学会移植認定医 日本医師会認定産業医 腎代替療法指導士 日本生活習慣病学会管理指導医 |
| 副医長 |
牧田 実 |
腎臓内科学 血液浄化 |
日本内科学会認定医・総合内科専門医・指導医 |
|
大寺 紗夜 |
腎臓内科学 |
日本腎臓学会専門医 日本内科学会認定医・指導医 |
|
|
麻生 里佳 |
腎臓内科学 血液浄化 |
日本腎臓学会専門医 日本内科学会認定医 |
学会・研究会等発表演題
令和7年(2025年)
| 演題名 | 出題者名 | 所属 | 学会名 | 発表月日 | 発表地 |
|---|---|---|---|---|---|
|
研修医web seminar: ナトリウム異常の診療ポイント |
大寺 紗夜 |
市立札幌病院 腎臓内科 |
大塚製薬主催 講演会 |
2025年 5月19日 |
札幌 |
|
腎臓内科医からみたDKD診療の実際 |
大寺 紗夜 |
市立札幌病院 腎臓内科 |
バイエル薬品主催日本医師会生涯教 育講座 学術講演会 |
2025年 9月12日 |
札幌 |
|
結節性硬化症関連肝血管筋脂肪腫が自然破裂した腹膜透析患者の一例 |
大寺 紗夜 |
市立札幌病院 腎臓内科 |
第102回北海道透析療法学会 |
2025年 10月5日 |
札幌 |
令和6年(2024年)
| 演題名 | 出題者名 |
所属 |
学会名 | 発表月日 | 発表地 |
|---|---|---|---|---|---|
| 腎臓を大切にするために〜腎臓のしくみとはたらきを学ぼう! | 島本 真実子 |
市立札幌病院 腎臓内科 |
第一回札幌腎臓病市民講座 |
2024年 1月13日 |
札幌 |
|
重症腎障害を合併した 好酸球性多発血管炎性 肉芽腫症に対しリツキシ マブが有効であった一例 |
木次谷 真由1) 大寺 紗夜1) 近藤 真2) 秋江 研志3) 麻生 里佳1) 牧田 実1) 片山 優子4) 辻 隆裕4) 島本 真美子1) |
1)市立札幌病院 腎臓内科 呼吸器内科 病理診断科 |
第121回 日本内科学会講演会 |
2024年 4月13日 |
東京 |
| 免疫チェックポイント阻害薬投与後に急性腎障害、ネフローゼ症候群を呈した1例 |
住友 麻佑子 麻生 里佳 山口 貴子 大寺 紗夜 牧田 実 辻 隆裕 島本 真実子 |
市立札幌病院 病理診断科 |
第121回 日本内科学会講演会 |
2024年 4月13日 |
東京 |
| 膠原病合併妊娠・出産にかかわる母児管理と移行期医療の実際 腎疾患患者の妊娠管理 | 島本真実子 |
市立札幌病院 腎臓内科 |
日本リウマチ学会:シンポジウム6:膠原病合併妊娠・出産にかかわる母児管理と移行期医療の実際 |
2024年 4月18日 |
神戸 |
|
日常のCKD診療で役立つ! 電解質異常の診療のポイント |
大寺 紗夜 |
市立札幌病院 腎臓内科 |
田辺三菱製薬主催 若手医師のための膠原病・腎臓セミナー |
2024年 6月26日 |
札幌 |
| どうする?急性腎障害 | 牧田 実 |
市立札幌病院 腎臓内科 |
若手医師のための腎臓セミナー |
2024年 8月21日 |
札幌 |
|
腎と脂質異常症 |
牧田 実 |
市立札幌病院 腎臓内科 |
Kowa Web カンファレンス |
2024年 12月7日 |
札幌 |
令和5年(2023年)
| 演題名 | 出題者名 |
所属 |
学会名 | 発表月日 | 発表地 |
|---|---|---|---|---|---|
| 腹膜透析の継続に向けて | 牧田 実 | 腎臓内科 |
腎代替療法 WEBセミナー |
2023年 2月 |
オンラ イン |
|
腎代替療法選択〜ご本人にとって最良の腎代替療法を目指す当院の取り組み |
島本 真実子 | 腎臓内科 | 糖尿病療養支援委員会 第6回 DMSTセミナー |
2023年 2月9日 |
札幌・ オンラ イン |
|
腎代替療法選択の問題点 |
島本 真実子 | 腎臓内科 | 現在の腎疾患治療における問題点〜保存期から透析期まで〜 |
2023年 5月12日 |
オンラ イン |
|
『北海道の透析医療を考える』シンポジウム座談会 |
島本 真実子 | 腎臓内科 |
第100回北海道透析療法学会 |
2023年 7月9日 |
札幌 |
|
内科疾患合併症妊娠の現状と課題腎疾患合併妊娠の現 状と課題(原著論文) |
島本 真実子 大寺 紗夜 牧田 実 古川 将太 |
腎臓内科 |
第59回 日本周産期・ 新生児医学会 |
2023年 7月10日 |
名古屋 |
|
日々の診療で役立つナトリウム異常の診療ポイント |
大寺 紗夜 | 腎臓内科 | 若手医師のための腎臓セミナー |
2023年 7月12日 |
札幌 |
|
患者さんにとって最善の腎代替療法を目指して |
大寺 紗夜 | 腎臓内科 |
TERUMO Kidney Seminar患者さんにとってより良い腎臓病治療を考える |
2023年 10月28日 |
札幌 |
令和4年(2022年)
| 演題名 | 出題者名 | 所属 | 学会名 | 発表月日 | 発表地 |
|---|---|---|---|---|---|
| 当院で開始した腎代替療法選択外来の取り組み |
島本 真実子 大寺 紗夜 牧田 実 古川 将太 高本 大路 佐々木 元 |
市立札幌病院 腎臓内科 |
第55回日本臨 床腎移植学会 |
2022年 2月24日 |
ハイブ リッド (名古屋 /WEB) |
| ご本人にとって最良の腎代替療法を提供するための当院の取り組みとSDMの工夫 | 島本 真実子 |
市立札幌病院 腎臓内科 |
EVERENZO WEB SYMPOSIUM 「腎代替療法」を含む「CKDの病診連携」について |
2022年 3月2日 |
WEB |
| 当院におけるCKD診療と腎代替療法選択外来 | 島本 真実子 |
市立札幌病院 腎臓内科 |
千歳恵庭の腎 性貧血を考え る会(第三回 透析療法の観 点から) |
2022年 3月11日 |
ハイブ リッド (千歳/ WEB) |
|
患者さんと医療者が一緒に決め る腎代替療法選択~SharedDicision Making(SDM) について~ |
島本 真実子 |
市立札幌病院 腎臓内科 |
札幌市医師会 第307回 家庭医学講座 |
2022年 3月31日~2023年 3月31日 |
WEB |
| 腎移植後内科的合併症の予防と治療 | 島本 真実子 |
市立札幌病院 腎臓内科 |
KOWA Web カンファレン ス in 札幌 |
2022年 4月14日 |
WEB |
| CKD-MBDの基本について | 古川 將太 |
市立札幌病院 腎臓内科 |
第14回 基礎から学ぶ腎臓セミナー |
2022年 4月28日 |
ハイブ リッド (札幌 /WEB) |
| 腎性貧血、急性腎障害AKIはこう治療する! | 牧田 実 |
市立札幌病院 腎臓内科 |
若手医師のための腎臓WEBセミナー |
2022年 5月31日 |
ハイブ リッド (札幌 /WEB) |
| 膜性腎症に類似した免疫複合体型腎炎の呈したTAFRO症候群の一例 |
森本 凌平 牧田 実 大寺 紗夜 古川 將太 島本 真実子 |
市立札幌病院 腎臓内科 |
第295回 北海道地方会 日本内科学会 |
2022年 7月2日 |
WEB |
| 当院で経験したCOVID-19透析患者の検討 |
島本 真実子 大寺 紗夜 近藤 真 牧田 実 古川 将太 片岡 浩 永坂 敦 |
市立札幌病院 腎臓内科 |
日本透析医学会 |
2022年 7月3日 |
ハイブ リッド (横浜/ WEB) |
| 生体腎移植後10年目に感染関連糸球体腎炎を発症し治療に苦慮した一例 |
大寺 紗夜 牧田 実 古川 将太 島本 真実子 高田 祐輔 佐々木 元 田邊 起 岩崎 沙理 辻 隆裕 |
市立札幌病院 腎臓内科 腎臓移植外科 病理診断科 |
移植腎病理研究会第25回学術集会 |
2022年 7月9日 |
ハイブ リッド (名古屋 /WEB) |
| ナトリウム異常の診断と治療 | 大寺 紗夜 | 市立札幌病院腎臓内科 | 若手医師のための腎臓セミナー |
2022年 7月28日 |
ハイブ リッド (札幌/ WEB) |
| 腎性貧血治療の最近の話題 | 大寺 紗夜 | 市立札幌病院腎臓内科 |
日常診療での 腎疾患を考える会in web |
2022年 10月24日 |
WEB |
| 患者さんにとって最良の腎代替選択を目指した当院の取り組み | 島本 真実子 | 市立札幌病院腎臓内科 | PD・HD・腎移植腎代替療法選択を考察する |
2022年 11月11日 |
ハイブ リッド (札幌/ WEB) |
| 糖尿病性腎症の連携 | 牧田 実 | 市立札幌病院腎臓内科 |
KOWA Web カンファレンス in 札幌 |
2022年 12月3日 |
WEB |
論文等
令和7年(2025年)
| 論文名 | 著者名 | 所属 |
雑誌名 (書名) |
発表年 | 巻 |
ページ ~ |
|
|---|---|---|---|---|---|---|---|
|
脂質異常症 |
島本 真実子 |
市立札幌病院 腎臓内科 |
『エキスパートのための慢性腎臓病〈CKD〉ハンドブック』 = Handbook of Chronic Kidney Disease for Medical Experts【書籍】 |
2025 |
各論- |
77 | 84 |
令和6年(2024年)
| 論文名 | 著者名 | 所属 |
雑誌名 (書名) |
発表年 | 巻 |
ページ ~ |
|
|---|---|---|---|---|---|---|---|
|
エコーガイド下内頚静脈 直接穿刺法により維持血液透析を施行している回腸瘻造設術後患者の一例 |
大寺 紗夜 牧田 実 川村 拓朗 古川 將太 島本 真実子 |
市立札幌病院 腎臓内科 |
日本透析 医学会雑誌 |
2024 |
57 (7) |
303 | 309 |
|
内科疾患合併症妊娠の現 状と課題 腎疾患合併妊娠の現状と課題 |
島本 真実子 大寺 紗夜 牧田 実 古川 将太 |
市立札幌病院 腎臓内科 |
日本周産期・新生児医学会雑誌 | 2024 |
59 (4) |
783 | 785 |
|
Effects of canagliflozi on brain natriuretic peptide levels in patients with type 2 diabetes on peritoneal dialysis in Japan: protocol for a multicentre, prospective, randomised controlled trial (CARD-PD trial) |
Naoko Matsuoka, Daigo Nakazawa, Saori Nishio, Kyu Yong Cho, Tomochika Maoka, Nobuharu Kaneshima, Rie Yamamoto, Junya Yamamoto, Mamiko Shimamoto, Minoru Makita, Satoko Iriuda, Kento Igarashi, Yosuke Ito, Akiko Kato, Junpei Yoshikawa, Takashi Kudo, Takahiro Nagashima, Yoichi M Ito,, Tatsuya Atsumi | 1Department of Rheumatology, Endocrinology and Nephrology, Faculty of Medicine and Graduate School of Medicine, Hokkaido University. 2Department of Rheumatology, Endocrinology and Nephrology, Faculty of Medicine and Graduate School of Medicine, Hokkaido University. 3Division of Nephrology, Department of Medicine, Sapporo Medical Center NTT EC. 4Division of Nephrology, Department of Medicine, Japan Community Health Care Organisation Hokkaido Hospital. 5Division of Nephrology, Department of Medicine, Sapporo City General Hospital. 6Division of Nephrology, Department of Medicine, Kin-ikyo Chuo Hospital. 7Nirenomori (Elm Grove) Clinic. 8Department of Medicine, Kushiro Red Cross Hospital. 9Department of Medicine, Kitami Red Cross Hospital. 10Data Science Center, Promotion Unit, Institute of Health Science Innovation for Medical Care, Hokkaido University Hospital. |
BMJ Open | 2024 |
14 (11) |
e084846. doi: 10.1136/ bmjopen-2024-084846. |
ー |
令和5年(2023年)
| 論文名 | 著者名 | 所属 |
雑誌名 (書名) |
発表年 | 巻 |
ページ ~ |
|
|---|---|---|---|---|---|---|---|
|
内科疾患合併症妊娠の現状と課題 腎疾患合併妊娠の現状と課題 |
島本 真実子 大寺 紗夜 牧田 実 古川 将太 |
腎臓内科 |
日本周産期・新生児医学会雑誌 |
2023 | 59 | 783 | 785 |
|
膜性腎症に類似した免疫複合体型腎炎を呈したTAFRO症候群の一例 |
森本 凌平 牧田 実 大寺 紗夜 古川 将太 島本 真実子 |
腎臓内科 |
市立札幌病院医誌 |
2023 | 82 | 87 | 93 |
令和3年(2021年)
| 論文名 | 著者名 | 所属 |
雑誌名 (書名) |
発表年 |
巻 |
ページ ~ |
|
|---|---|---|---|---|---|---|---|
| 【新型コロナウイルス】血液浄化療法お要するCOVID-19患者の臨床像 |
大寺 紗夜 |
市立札幌病院 腎臓内科 |
市立病院医誌 |
2021 | 80 | 161 | 167 |
| 我が国における腎移植の現状-DKDを中心として- |
島本 真実子 |
市立札幌病院 腎臓内科 |
糖尿病性腎臓 病の病態と治 療 |
2021 | 252 | 259 | |
| Genetic Background and Clinicopathologic Features of Adult-onset Nephronophthisis |
Takuya Fujimaru1, Kunio Kawanishi2, Takayasu Mori1, Eikan Mishima3, Akinari Sekine4,5, Motoko Chiga1, Masayuki Mizui6, Noriaki Sato 7,Motoko Yanagita7,8, Yuki Ooki9, Kiyotaka Nagahama10 ,Yuko Ohnuki11, Naoto Hamano12, Saki Watanabe13, Toshio Mochizuki13, Katsushi Nagatsuji14, Kenichi Tanaka15, Tatsuo Tsukamoto16 ,Hideo Tsushima17, Mamiko Shimamoto 18,Takahiro Tsuji19, Tamaki Kuyama20, Shinya Kawamoto21 ,Kenji Maki22 ,Ai Katsuma 23,Mariko Oishi24, Kouhei Yamamoto25 ,Shintaro Mandai1, Hiroaki Kikuchi1, Fumiaki Ando1, Yutaro Mori1, Koichiro Susa1, Soichiro Iimori1, Shotaro Naito1, Tatemitsu Rai1, Junichi Hoshino4,5, Yoshifumi Ubara4,5, Mariko Miyazaki3, Michio Nagata2, Shinichi Uchida1 and Eisei Sohara1 |
1Department of Nephrology , Graduate School of Medical and Dental Sciences, Tokyo Medical and Dental University, Tokyo, Japan; 2Kidney and Vascular Pathology, Faculty of Medicine, University of Tsukuba, Tsukuba, Japan; 3Division of Nephrology, Endocri- nology, and Vascular Medicine, Tohoku University Graduate School of Medicine, Sendai, Japan; 4Nephrology Center, Toranomon Hospital, Tokyo, Japan; 5Okinaka Memorial Institute for Medical Research, Toranomon Hospital, Tokyo, Japan; 6Department of Nephrology, Osaka University Graduate School of Medicine, Osaka, Japan; 7Department of Nephrology, Graduate School of Medi - cine, Kyoto University, Kyoto, Japan; 8Institute for the Advanced Study of Human Biology, Kyoto University, Kyoto, Japan; 9Devision of Nephrology and Hypertension, Yokohama City University Medical Center , Yokohama, Japan; 10Department of Pathology, Kyorin University School of Medicine, Tokyo, Japan; 11Department of Clinical Genetics, Tokai University School of Medicine, Isehara,Japan; 12Division of Nephrology, Endocrinology and Metabolism, Tokai University School of Medicine, Isehara, Japan; 13Department of Nephrology, Tokyo Women’s Medical University, Tokyo, Japan; 14Department of Nephrology and Hypertension, Osaka City General Hospital, Osaka, Japan; 15Department of Nephrology and Hypertension, Fukushima Medical University, Fukushima, Japan; 16Department of Nephrology and Dialysis, Kitano Hospital, The Tazuke Kofukai Medical Research Institute, Osaka, Japan; 17Depart- ment of Nephrology, Nara Medical University, Nara, Japan; 18Department of Nephrology, Sapporo City General Hospital, Sapporo, Japan; 19Department of Pathology, Sapporo City General Hospital, Sapporo, Japan; 20Department of Nephrology, Japanese Red Cross Musashino Hospital, Tokyo, Japan; 21Department of Nephrology, Dokkyo Medical University Saitama Medical Center, Saitama, Japan; 22Department of Nephrology, Kyushu Central Hospital of the Mutual Aid Association of Public School Teachers, Fukuoka, Japan; 23Division of Nephrology and Hypertension, Department of Internal Medicine, The Jikei University School of Medicine, Tokyo, Japan; 24Department of Nephrology, Hiratsuka Kyosai Hospital, Kanagawa, Japan; and 25Department of Comprehensive Pathology, Graduate School of Medical and Dental Sciences, Tokyo Medical and Dental University, Tokyo, Japan |
KIReports | 2021 | 6 | 1346 | 1354 |
Copyright © City of Sapporo All rights Reserved.
